МКБ-10
- Причины
- Классификация
- Симптомы дыхательной недостаточности
- Осложнения
- Диагностика
- Лечение дыхательной недостаточности
- Прогноз и профилактика
- Цены на лечение
Классификация
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
2. По этиологии (причинам):
3. По скорости нарастания признаков:
4. По показателям газового состава крови:
- компенсированная (газовый состав крови нормальный);
- декомпенсированная (наличие гипоксемии или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН:
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
Лечение дыхательной недостаточности у детей
 Для лечения хронической недостаточности, в большинстве случаев, назначается респираторная терапия, которая включает в себя:
Для лечения хронической недостаточности, в большинстве случаев, назначается респираторная терапия, которая включает в себя:
- ингаляции,
- респираторную физиотерапию,
- оксигенотерапию,
- аэрозольную терапию,
- прием антиоксидантов.
Если проблемы с дыханием у маленьких пациентов вызваны инфекциями, то им назначают антибиотики. Выбор данных препаратов происходит только после того, как будет проведен тест на чувствительность.
Для того чтобы очистить бронхи от скопившегося там секрета, пациенту назначают отхаркивающие средства – микстура из алтайского корня, Мукалтин. Также мокроту из бронхов врачи могут удалить через нос или рот эндобронхоскопом.
Хорошо себя зарекомендовала в лечении дыхательной недостаточности у ребенка и лечебная физкультура. Также в ряде случаев больным назначают массаж грудной клетки.
Основные методы диагностики
Первым делом врач изучает анамнез больного и узнает о беспокоящих симптомах. Очень важно установить, если у ребенка болезни, которые могут стать причиной развития недостаточности.
 Далее проводится общий осмотр. Во время него специалист изучает грудную клетку и кожные покровы пациента, делает подсчет частоты дыхания и сердцебиения, прослушивает легкие фонендоскопом.
Далее проводится общий осмотр. Во время него специалист изучает грудную клетку и кожные покровы пациента, делает подсчет частоты дыхания и сердцебиения, прослушивает легкие фонендоскопом.
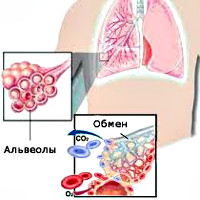
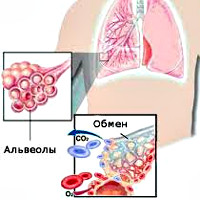
Также обязательным исследованием при диагностике этой патологии является анализ газового состава крови. Он дает возможность узнать степень ее насыщенности кислородом и углекислым газом. Изучению подвергается и кислотно-щелочной баланс крови.
Дополнительными методами диагностики является рентгенография грудной клетки и магнитно-резонансная томография. В некоторых случаях врач может назначить ребенку консультацию пульмонолога.
Первая помощь детям при острой дыхательной недостаточности
Это опасное патологическое состояние может развиваться очень быстро, поэтому каждый родитель должен знать способы оказания первой помощи своему ребенку.
Врачи проведут процедуру аспирации секрета из дыхательных путей, интубацию трахеи или другие процедуры, позволяющие ребенку снова начать дышать. Затем малыша могут подключить к ИВЛ и продолжить лечение в больнице.
Профилактические меры
Кроме того нужно регулярно проходить с ребенком осмотр у специалистов для того чтобы они смогли как можно раньше выявить любые патологии органов дыхания.
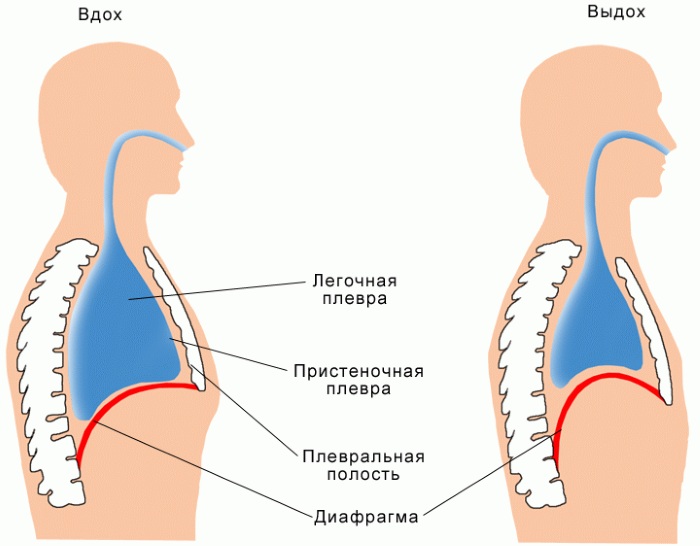
Особенности развития болезни у новорожденных
Обострение и прогрессирование дыхательной недостаточности в детском возрасте провоцируется патологиями острой и хронической формы. Также этому способствуют пороки органов дыхания.
У детей дыхательная недостаточность формируется стремительно, так как:
- мышечный тонус слабее, чем у взрослых людей;
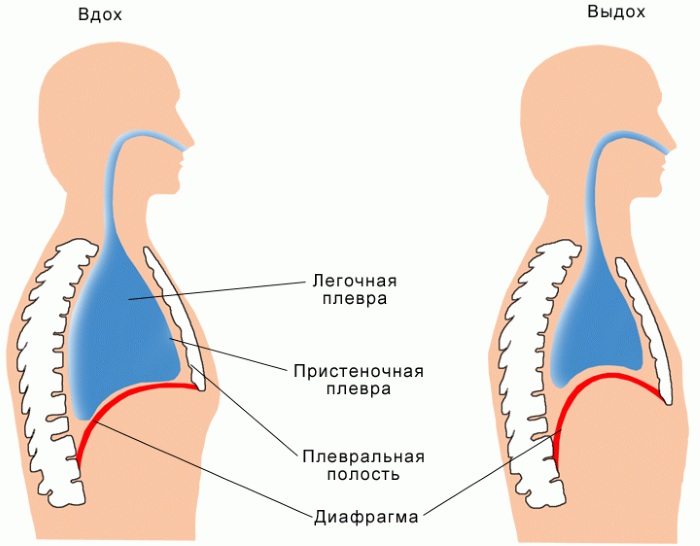
- диафрагма до определенного возраста занимает высокое положение;
- ткани органов дыхания развиты не полностью.

Первая помощь при остром развитии синдрома ДН
Для оказания первой помощи ребенку в домашних условиях, родители должны знать основные правила искусственного дыхания и алгоритм действий при обострении заболевания.
Детям разрешено делать реанимационные манипуляции тремя способами:
- «рот в рот»;
- «рот в нос»;
- одновременное дыхание в рот и нос.
Порядок оказания первой помощи детям:
При устранении острой недостаточности, когда ребенок может дышать самостоятельно, необходимо открыть все окна для обеспечения доступа свежего воздуха и снять всю плотно прилегающую одежду.
Также при тяжелом состоянии пациента разрешено использовать массаж грудной клетки. Для этого следует аккуратно постучать по области груди или ритмично без усилий надавить на нее несколько раз.
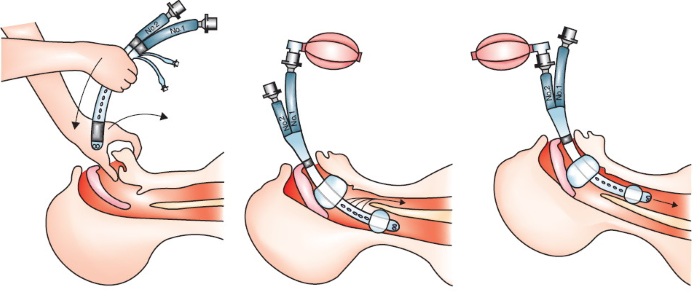
Одним из действенных, но довольно опасных методов является введение в ротовую полость и трахею специальной трубки для облегчения дыхания.
Лечение хронической патологии у ребенка
Препараты
При хронической гипоксемии или гиперкапнии проводится только симптоматическая терапия.
Часто используются препараты:
- аналептические;
- мочегонные;

- спазмолитические;
- глюкокортикоидные;
- отхаркивающие.
Для приема детям разрешены:
- Монооксид азота;
- Алмитрин;
- Сальбутамол;
- Бромгексин;
- Ацетазоламид;
- АЦЦ;
- Кокарбоксилаза;
- Цитохром-С;
- Гидрокарбонат натрия;
- Ипратропия.
Дозировка и продолжительность приема должны рассчитываться только педиатром или детским пульмонологом на основе полученных анализов и сбора полного анамнеза.
Передозировка или нарушение правил приема лекарственных средств могут вызвать осложнения или обострение заболевания.
Диета
В комплекс терапии дыхательной недостаточности также включают лечебную диету, которая основывается на нескольких правилах:
Режим
Физиопроцедуры
Для улучшения состояния пациентов также назначается физиотерапия, которая может включать в себя:
- массаж;
- лечебную физкультуру;
- ингаляции;
- прогревание.
Выбор процедур зависит от состояния ребенка и причин, вызывающих обострения заболевания.
Оперативное лечение
Дыхательная недостаточность, классификация по степени тяжести которой определяет схему лечения, может быть полностью устранена хирургической операцией по пересадке легкого или отдельных участков легочной ткани.
Данный метод используется только при тяжелом течении заболевания с постепенным ухудшением состояния ребенка.
Народные средства
При хронической гипоксемии или гиперкапнии используются и средства народной медицины.
Фитосредства помогают:
- снимать отеки;
- расслаблять мускулатуру;
- снимать спазм бронхов;
- улучшать отхождение мокроты и слизи.
Среди распространенных и эффективных средств выделяются:
- сок моркови с молоком;

- смесь из меда, чеснока и лимонного сока.
- молочный настой из корней лука-порея;
- смесь из лукового сока и меда.
Также необходимо помнить, что самостоятельное лечение может ухудшить состояние ребенка и спровоцировать обострение гипоксии.
Видео о причинах дыхательной недостаточности
Причины острой дыхательной недостаточности:
Основными причинами острой недостаточности сердца являются:

Острая или хроническая сердечная недостаточность у детей наиболее часто развивается:
Симптомы сердечной недостаточности у детей

Признаки сердечной недостаточности у детей зависят от клинической формы патологии, тяжести состояния и причины болезни.
К общим симптомам, которые проявляются при развитии данного патологического состояния, относятся:
Левожелудочковая
При постепенном развитии сердечной недостаточности по левожелудочковому типу родители замечают:
Правожелудочковая

- пороков сердца;
- тяжелых приступов бронхиальной астмы;
- синдрома дыхательных расстройств;
- острой гипоксии;
- гидроторакса;
- тяжелого муковисцидоза;
- сложных пороков бронхолегочной системы.
При развитии данных патологий отмечается перегрузка правых отделов сердца с последующим повышением венозного давления и быстрого развития застойных явлений большого круга кровообращения с последующим нарушением функции печени и почек.
Тотальная
Тотальная недостаточность миокарда характеризуется проявлением совокупности признаков, которые наблюдаются при лево — и правожелудочной недостаточности:
Патология протекает тяжело и возникает чаще в неонатальном периоде при сочетанных врожденных пороках сердца, транспозициях крупных сосудов, врожденных кардимиопатиях или кардитах с септицемией, стойких метаболических расстройствах, тяжелой асфиксии.
Кардиогенный шок
Это состояние у детей развивается при резком снижении сократительной способности миокарда левого желудочка, которое развивается:
- при тяжелых, жизнеугрожающих аритмиях;
- при острых обширных миокардитах;
- дилятационной кардиомиопатии;
- при остром разрушении клапанов сердца;
- при острой дистрофии миокарда;
- при инфаркте миокарда.

Также кардиогенный шок может развиваться при септицемии, массивных ожогах.
При развитии кардиогенного шока резко снижается сердечный выброс, а также пульсовое и артериальное давление.
Патология проявляется – стойкой мраморностью кожных покровов, нарастающим акроцианозом, учащением дыхания, выбухание шейных вен, холодным потом, олигурией, прогрессирующим снижением артериального давления, различными видами нарушения сознания.
У новорожденных

Сердечная недостаточность в раннем неонатальном периоде по клиническим проявлениям диагностируется сложно, поскольку ее проявления сходны с симптомами бронхолегочной патологии:
Выявить кардиологическую патологию в раннем возрасте помогают дополнительные инструментальные обследования – ЭКГ, УЗИ сердца, рентгенография.
Первая помощь
При появлении у малыша признаков недостаточности миокарда по левожелудочковому типу с появлением симптомов сердечной астмы и постепенным развитием отека легких необходимо:

На доврачебном этапе необходимо провести ингаляцию кислорода с 30% этанолом (15 минут) чередуя с ингаляциями увлажненного кислорода (15 -20 минут).
Ребенка госпитализируют в специализированный стационар (кардиологическое отделение) или в реанимационное отделение при тяжелом состоянии и развитии кардиогенного шока.
При развитии кардиогенного шока обязательно проводиться:
- инфузионная терапия (реополиглюкин, глюкоза с кокарбоксилазой);
- введение глюкокортикостероидов;
- применение симпатомиметиков;
- назначаются препараты магния и калия;
- седативная терапия (ГАМК, дроперидол).
врач-педиатр Сазонова Ольга Ивановна
Особенности развития болезни у новорожденных
Обострение и прогрессирование дыхательной недостаточности в детском возрасте провоцируется патологиями острой и хронической формы. Также этому способствуют пороки органов дыхания.
У детей дыхательная недостаточность формируется стремительно, так как:
- мышечный тонус слабее, чем у взрослых людей;
- диафрагма до определенного возраста занимает высокое положение;
- ткани органов дыхания развиты не полностью.

Первая помощь при остром развитии синдрома ДН
Для оказания первой помощи ребенку в домашних условиях, родители должны знать основные правила искусственного дыхания и алгоритм действий при обострении заболевания.
Детям разрешено делать реанимационные манипуляции тремя способами:
- «рот в рот»;
- «рот в нос»;
- одновременное дыхание в рот и нос.
Порядок оказания первой помощи детям:
При устранении острой недостаточности, когда ребенок может дышать самостоятельно, необходимо открыть все окна для обеспечения доступа свежего воздуха и снять всю плотно прилегающую одежду.
Также при тяжелом состоянии пациента разрешено использовать массаж грудной клетки. Для этого следует аккуратно постучать по области груди или ритмично без усилий надавить на нее несколько раз.
Одним из действенных, но довольно опасных методов является введение в ротовую полость и трахею специальной трубки для облегчения дыхания.
Лечение хронической патологии у ребенка
Препараты
При хронической гипоксемии или гиперкапнии проводится только симптоматическая терапия.
Часто используются препараты:
- аналептические;
- мочегонные;

- спазмолитические;
- глюкокортикоидные;
- отхаркивающие.
Для приема детям разрешены:
- Монооксид азота;
- Алмитрин;
- Сальбутамол;
- Бромгексин;
- Ацетазоламид;
- АЦЦ;
- Кокарбоксилаза;
- Цитохром-С;
- Гидрокарбонат натрия;
- Ипратропия.
Дозировка и продолжительность приема должны рассчитываться только педиатром или детским пульмонологом на основе полученных анализов и сбора полного анамнеза.
Передозировка или нарушение правил приема лекарственных средств могут вызвать осложнения или обострение заболевания.
Диета
В комплекс терапии дыхательной недостаточности также включают лечебную диету, которая основывается на нескольких правилах:
Режим
Физиопроцедуры
Для улучшения состояния пациентов также назначается физиотерапия, которая может включать в себя:
- массаж;
- лечебную физкультуру;
- ингаляции;
- прогревание.
Выбор процедур зависит от состояния ребенка и причин, вызывающих обострения заболевания.
Оперативное лечение
Дыхательная недостаточность, классификация по степени тяжести которой определяет схему лечения, может быть полностью устранена хирургической операцией по пересадке легкого или отдельных участков легочной ткани.
Данный метод используется только при тяжелом течении заболевания с постепенным ухудшением состояния ребенка.
Народные средства
При хронической гипоксемии или гиперкапнии используются и средства народной медицины.
Фитосредства помогают:
- снимать отеки;
- расслаблять мускулатуру;
- снимать спазм бронхов;
- улучшать отхождение мокроты и слизи.
Среди распространенных и эффективных средств выделяются:
- сок моркови с молоком;

- смесь из меда, чеснока и лимонного сока.
- молочный настой из корней лука-порея;
- смесь из лукового сока и меда.
Также необходимо помнить, что самостоятельное лечение может ухудшить состояние ребенка и спровоцировать обострение гипоксии.
Видео о причинах дыхательной недостаточности
Причины острой дыхательной недостаточности:
Что делать, чтобы предотвратить заражение COVID-19 и не допустить перехода в тяжелую форму?
Главная задача родителей и врачей – не допустить заражения ребенка.
Родители должны максимально оградить его от контактов в период лейконейтропении.
Обращайте ваше внимание и внимание вашего врача даже на незначительные симптомы, такие как повышенная утомляемость и сонливость, жалобы на першение в горле, боли в мышцах и др.
При слаженной совместной работе ваш врач адекватно оценит симптомы, сделает необходимые диагностические манипуляции и лечебные назначения, тем самым, предотвратит переход COVID-19 в тяжелую форму.
Обязательно используйте средства индивидуальной защиты (медицинские маски и респираторы).
Как можно чаще проветривайте помещения. Обрабатывайте все предметы ухода и игрушки сертифицированными дезинфицирующими средствами, предназначенными для борьбы против бактерий, грибов и вирусов.
Держите дом в чистоте, не допускайте скопление мусора, все поверхности обрабатывайте дезинфицирующими средствами.
Помните, что при отсутствии контактов, тщательном соблюдении правил дезинфекции и чистоты помещений, риск передачи любой вирусной инфекции практически отсутствует.

Цианоз
Большая Советская энциклопедия
Текст научной работы на тему «Бронхиальная астма у ребенка: что необходимо знать родителям (беседа в виде вопросов и ответов)»
Бронхиальная астма у ребенка: что необходимо знать родителям (беседа в виде вопросов и ответов)
Д.м.н., зав. кафедрой педиатрии ФГАОУ ВО «Российский университет дружбы народов», Москва
а> ¿а ж со ас н о
— Каковы цели лечения астмы? — Родителям важно понимать, какие цели мы ставим при лечении астмы у ребенка:
• облегчение симптомов заболевания и обеспечение нормального уровня активности (в медицинском сообществе принят термин «контроль астмы»);
• мониторинг контроля симптомов астмы;
• уменьшение риска будущих обострений астмы и нарушения функции легких;
• минимизация побочных эффектов от лекарств.
— Из чего складывается лечение астмы у детей? — Компоненты лечения астмы у детей:
1) обучение ребенка и его семьи;
2) выявление факторов риска (триггеров) и уменьшение их воздействия;
3) длительная базисная противовоспалительная терапия;
4) лечение обострений астмы.
Ребенку с астмой важно избегать пассивного курения и провоцирующих аллергенных факторов (домашняя пыль, аллергены животных, пыльца,
плесень и др.), сведения о которых должны быть получены при аллергологическом обследовании (кожные пробы или лабораторная диагностика по определению антител — иммуноглобулинов класса Е к аллергенам в крови).
— Чему должны быть обучены родители детей, больных астмой? — Ребенок с астмой и члены его семьи должны знать и уметь следующее:
• понимать механизм развития болезни;
• правильно использовать лекарства для контроля астмы и средства для лечения обострений (неотложной помощи);
• уметь распознать обострение астмы;
• использовать дневник симптомов астмы и план действий при астме;
• понимать, как использовать ингаляционные устройства.
— Что необходимо знать об ингаляторах? —
Ингаляционный путь введения лекарственных препаратов является предпочтительным перед систем-